Die Gürtelrose (Herpes zoster, HZ) ist eine häufige Hauterkrankung, die bei ca. 30 % aller Personen zumindest einmal im Leben auftritt. Sie verursacht eine hohe Erkrankungslast insbesondere für ältere Menschen. Eine Herpes-zoster-Impfung kann vor dieser Erkrankung effektiv schützen.
Ursächlich ist eine Reaktivierung der Varizella-Zoster-Viren (VZV) im Körper, welche in sensorischen Nervenganglien nach einer durchgemachten Varizellen-Infektion persistieren. Die klinische Symptomatik ist sehr variabel. Nicht selten ist eine mehrtägige stationäre Behandlung aufgrund schwerer Krankheitsverläufe notwendig. Auch Komplikationen, wie eine postherpetische Neuralgie (PHN), mit über Monaten persistierenden starken Schmerzzuständen, sind häufig und verursachen eine erhebliche Beeinträchtigung der Lebensqualität.
Erkrankung ist hochinfektiös
Die Primärinfektion mit VZV erfolgt zumeist als aerogene Tröpfcheninfektion im Kindesalter und führt zu generalisierten Varizellen (Windpocken). Die Erkrankung ist hochinfektiös und bereits im Alter von 10-11 Jahren wird eine Durchseuchung von über 90% in der Bevölkerung angenommen. Die Viren verbleiben nach Abheilung der Erkrankung lebenslang latent im Körper, zumeist in den dorsalen Nervenganglien des Rückenmarks oder in Hirnnervenkernen, wo sie das Immunsystem nicht erfassen kann und gleichzeitig eine T-Zell vermittelte Immunabwehr eine Streuung der Viren verhindert. Später (nach Jahren bis Jahrzehnten) kann es zu einer Reaktivierung der VZV kommen, oft infolge einer Reduktion der spezifischen Immunabwehr (z.B. Immunschwäche, alterndes Immunsystem), nach mentalem Stress oder auch ohne offensichtlichen Grund. Die Viren wandern entlang der sensiblen Nerven an die Hautoberfläche und rufen dort auf ein oder mehrere benachbarte Dermatome (=Versorgungsgebiet dieser Nervenfasern) begrenzten, schmerzvollen Ausschlag mit Bläschen, die Gürtelrose, hervor. Gelegentlich tritt auch eine Nervenentzündung alleine, ohne begleitende Hauteffloreszenzen, auf. Die Erkrankungshäufigkeit steigt mit dem Alter, auch bei immungeschwächten Personen (z.B. HIV-positive Personen, Organtransplantierte) und bei Vorerkrankungen wie Rheumatoider Arthritis oder Systemischer Lupus erythematodes tritt HZ gehäuft auf. Bei Manifestation unter dem 50. Lebensjahr sollten immer auch Risikofaktoren für eine HIV-Infektion erfragt (z.B. Männer, die Sexualverkehr mit Männern haben; Drogenabusus) und ein HIV-Test angeboten werden.
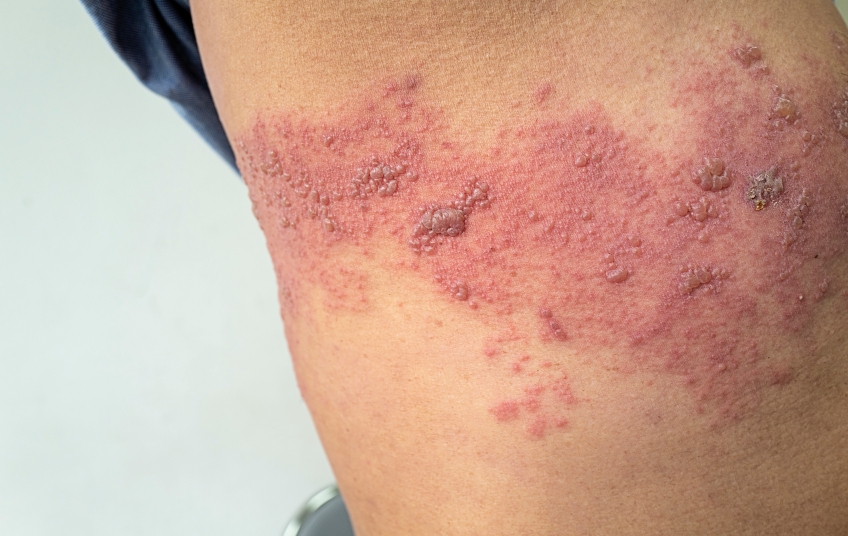
Blickdiagnose
Meistens kann die Diagnose auf Basis typischer klinischer Symptome gestellt werden. Halbseitige, dermatombezogene, gruppierte Bläschen auf geröteter Haut sind charakteristisch, insbesondere wenn sie einseitig thorakal oder fazial im Bereich des Trigeminus auftreten. Der Verlauf wird in 3 Stadien eingeteilt:
1) Prodromalphase: Unspezifischen Allgemeinsymptome (z.B. Kopfschmerzen, Übelkeit, Photophobie), Brennen oder Schmerzen im betroffenen Dermatom
2) Akutes Stadium: Rote Flecken, auf denen sich gruppiert stehende Bläschen bilden, welche aufbrechen und sich zu Krusten umwandeln; Dauer in etwa 2-4 Wochen. Begleitend treten (sehr) starke Schmerzen auf.
3) Chronisches Stadium: optional, wenn Schmerzen länger als vier Wochen andauern; Dys-/Parästhesien und Schock-ähnliche Empfindungen kommen hinzu; Schmerzen können stark beeinträchtigend sein und mehrere Monate andauern.
Komplikationen
Immer gilt es komplizierte Verläufe frühzeitig zu entdecken, wozu hämorrhagische/nekrotisierende Läsionen zählen, aber auch ein disseminierter/ausgedehnter Hautbefall (Zoster generalisatus), Narbenbildung, bakterielle Superinfektionen oder eine neurologische Beteiligung (Fazialisparese, Enzephalitis/Meningitis) sowie Pneumonie und Hepatitis. Auch das Risiko für Myokardinfarkt und Schlaganfall (Vaskulitis) ist laut rezenten Erkenntnissen bei Auftreten von HZ erhöht. Eine Augenbeteiligung liegt in über der Hälfte der Personen mit einem sogenannten Zoster ophthalmicus vor, wo der erste Ast vom Trigeminus-Nerv betroffen ist. Neben Hautläsionen an der Stirn, Nase, oder periokulär, sind Konjunktivitis, Uveitis, Keratitis oder Retinitis möglich, die zu Hornhautvernarbungen, -neovaskularisation und Spätfolgen wie Glaukom und Katarakt führen können. Da auch ein relevantes Risiko für einen Sehverlust besteht, müssen in jedem Fall Ophthalmologen in die Diagnostik und Therapie involviert werden. Eine häufige Komplikation (12-20% aller HZ PatientInnen) ist die postherpetische Neuralgie, gekennzeichnet durch starke, quälende, chronische und häufig therapierefraktäre (Dauer-)Schmerzen oder lanzierende Schmerz-Attacken, die nach Abheilen der Hauteffloreszenzen bestehen. Definitionsgemäß dauern sie zumindest länger als vier Wochen an, persistieren oft über Monate bis Jahre und führen zu einer massiven Beeinträchtigung der Lebensqualität. Neben fortgeschrittenem Lebensalter stellen prodromale Schmerzen, schwere initiale Schmerzen, ausgeprägte Hautveränderungen, Immunsuppression und der Zoster ophthalmicus Risikofaktoren für die PHN dar. Eine Gefahr des Hörverlustes besteht beim Zoster oticus, wo HZ im Bereich der Ohrmuschel auftritt. Tritt zudem begleitend eine Akustikus- und Fazialislähmung mit Schwindelgefühl und Tinnitus auf, spricht man vom Ramsay-Hunt-Syndrom.
Antivirale Akutbehandlung
Als Standardtherapie für HZ sind Nukleosidanaloga Acyclovir (parenteral), Valacyclovir (oral), Brivudin (oral, bei niereninsuffizienten PatientInnen) oder Famciclovir (oral) verfügbar. Sie zielen darauf ab, die Dauer und Intensität der kutanen Symptome und der assoziierten Schmerzen zu verringern durch eine Hemmung der Virusreplikation. Eine Therapie soll so früh wie möglich, idealerweise innerhalb 72h nach Auftreten von Symptomen, begonnen werden. Die Auswahl der Medikation wird unter anderem auf Basis der (intravenösen) Verfügbarkeit, Komorbiditäten und Einnahmepräferenzen getroffen. Mit einer adäquaten antiviralen Therapie kann auch insbesondere bei älteren und/oder immundefizienten Personen das Risikos für eine PHN und andere Komplikationen verringert werden. Topische antivirale Therapien sind bei HZ nicht effektiv, werden aber bei HZ ophthlamicus empfohlen. Eine stadiengerechte Lokaltherapie führt zur verbesserten Abheilung der Läsionen, Prävention von (bakteriellen) Superinfektionen und Linderung von Juckreiz und Schmerzen. Im Bläschenstadium hilfreich sind adstringierende, antientzündliche und/oder antiseptisch wirksame Topika. Im Krustenstadium kommen Externa mit krustenlösender und/oder wundheilungsfördernder Wirkung zum Einsatz.
Impfung
In Österreich sind aktuell zwei Impfstoffe, ein Lebend- und ein Totimpfstoff, zur Prävention von Herpes zoster zugelassen. Empfohlen wird der seit Herbst 2021 in Österreich erhältliche Totimpfstoff Shingrix® , aufgrund besserer und längerer Wirkung hinsichtlich der Prävention von HZ und PHN. Die Impfung induziert und stärkt im Körper die T-Zell vermittelte Immunantwort gegen das VZV, wodurch eine Reaktivierung und damit HZ verhindert wird. Das Risiko für HZ nach der Impfung reduziert sich so um etwa 97% bei Erwachsenen ab dem 50. Lebensjahr und 91% bei Erwachsenen ab dem 70. Lebensjahr. Die Impfung wirkt auch effektiv gegen Komplikationen wie Augenbeteiligung, neurologische Komplikationen und Vaskulitis. Der Impfplan Österreich empfiehlt eine intramuskuläre Impfung für alle Personen ab dem vollendeten 50. Lebensjahr (unabhängig davon, ob bereits eine HZ Erkrankung aufgetreten ist). Personengruppen mit erhöhtem Risiko für HZ (z.B. Immunsupprimierte) sollten bereits ab dem 18. Lebensjahr die Impfung erhalten. In Placebo-kontrollierten Studien konnte nachgewiesen werden, dass die Impfung keine schwerwiegenden oder anhaltenden Nebenwirkungen hervorruft.